Tutti i giorni ci guardiamo allo specchio e confrontiamo la nostra immagine corporea con le nostre aspettative estetiche, nate dal confronto con l’ideale di bellezza moderno. Spesso ci troviamo a pensare che con qualche chilo in meno, saremmo più belli. Ma che differenza c’è tra forma del corpo e peso?
BMI e classificazione del peso
Per stabilire la propria classe di peso uno degli strumenti di valutazione più utilizzati (ma anche meno attendibili!) è il BMI (Body Mass Index) o IMC (Indice di Massa Corporea). Si tratta di un semplicissimo rapporto tra il peso (in Kg) e l’altezza al quadrato (in m). Il risultato di questo rapporto produce un numero, grazie al quale è possibile attribuire un “giudizio” al peso di riferimento:
- Obesità di III classe (gravissima) >40,00
- Obesità di II classe (grave) 35,01 – 40,00
- Obesità di I classe (moderata)30,01 – 35,00
- Sovrappeso 25,01 – 30,00
- Regolare – Normopeso 18,51 – 25,00
- Leggermente sottopeso 17,51 – 18,50
- Sottopeso 16,01 – 17,50
- Grave magrezza <16,01
Sito BodyLabs
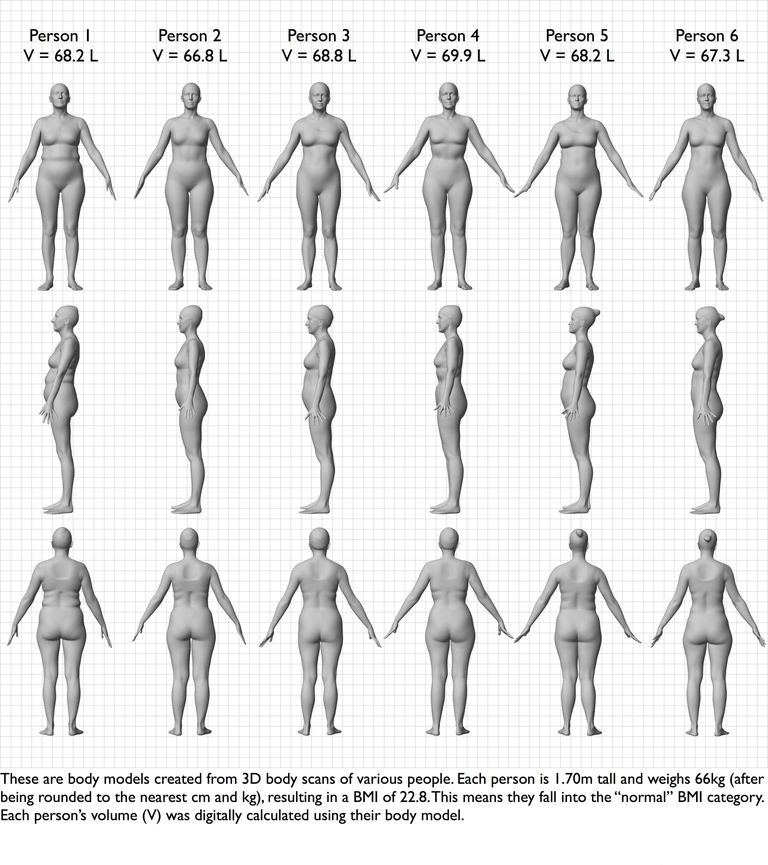
Osserviamo però l’immagine a dx. Tutte queste silhouette femminili rappresentano un BMI di 22.8 Kg/m2, dunque normopeso. Le forme delle donne presenti nell’immagine rendono chiaro come il BMI non possa essere utilizzato come unico sistema di riferimento per la classificazione del peso. Il BMI può essere utilizzato come indicatore approssimativo delle riserve energetiche in soggetti sedentari e, in ambito clinico, può aiutare a sospettare la presenza di malnutrizione per difetto o per eccesso, ma non individua correttamente la composizione corporea del soggetto.
Il concetto di BMI è stato il risultato degli studi di uno statistico belga, Adolphe Quetelet, che pubblicò il suo “Quetelet Index” nel 1832. Quetelet non stava effettuando studi sull’obesità ai tempi della sua pubblicazione e usò il suo indice per studiare il normale processo di crescita nell’uomo sano, basandosi sul fatto che durante la crescita il peso tende ad aumentare in relazione all’altezza in metri quadrati. Dopo la Seconda Guerra Mondiale e dopo i report basati sulle polizze assicurative che evidenziavano l’aumento della mortalità e morbidità legata al sovrappeso e all’obesità, l’indice di Quetelet si affermò per la sua utilità pratica. Nel 1995 l’indice fu rinominato Indice di massa corporea (Body Mass Index) e adottato dall’OMS come strumento di veloce determinazione del livello di obesità.
Il BMI è stato utilizzato per uno studio di Gallagher et al. (Am J Clin Nutr 2000;72:694), nel quale emerse la correlazione statisticamente significativa tra percentuale di grasso corporeo e BMI (e dunque tra rischio di malattia e BMI). Il sovrappeso e l’obesità sono definiti come “eccesso di massa grassa, che può costituire un fattore di rischio per la salute”.
Occorre però sottolineare che, seppur vi sia una correlazione significativa, lo studio in questione considerava pur sempre dati statici medi. Questi dati portano alla nota classificazione del peso secondo BMI, ma allo stesso tempo comprendono delle eccezioni, che rendono necessario associare a questo indice altre misurazioni antropometriche (per esempio le circonferenze corporee) o test di composizione corporea.
Il BMI conta poco: quali sono gli indici di riferimento
Nella realtà possono esistere soggetti “falsi magri”, con BMI nella norma, ma con una massa grassa elevata, che, specialmente se si trova a livello viscerale, è comunque un fattore di rischio per la salute. All’opposto vi sono soggetti “falsi grassi”, generalmente atleti/sportivi con BMI superiore alla norma, perché caratterizzati dalla massa muscolare importante e non dalla massa grassa in eccesso.
Per una idonea valutazione del peso occorre considerare altri parametri. Tra questi, 1) le circonferenze corporee, che misurano la distrettualizzazione del tessuto adiposo, 2) la plicometria, che rileva lo spessore delle pliche di tessuto adiposo a livello superficiale, oppure 3) la Bioimpedenziometria. La Bioimpedenziometria (BIA) è la metodica più attendibile e meno invasiva per valutare la composizione corporea, attraverso la misurazione dei 3 compartimenti corporei: Massa Cellulare, Massa Extracellulare (che insieme alla Massa Cellulare costituisce la Massa Magra) e Massa Grassa.

Se consideriamo l’immagine precedente, notiamo come con un BMI di 22.8 (normopeso) nessuna delle donne rappresenti la silhouette della maggior parte dei manichini esposti nei negozi di abbigliamento, o quella delle attrici o delle modelle famose. È inevitabile che si crei quindi una divergenza molto pronunciata tra una forma fisica realistica e la forma fisica proposta come modello dalla società.
Questo può portare a fenomeni preoccupanti, come comportamenti alimentare disordinati usati per raggiungere una forma fisica ideale spesso irrealistica, all’eccesso di attività fisica per tonificare e modellare il corpo, alla errata percezione della propria immagine corporea, alla bassa autostima e a sentimenti negativi legati al proprio corpo, fino a veri e propri disturbi dell’alimentazione (come anoressia, bulimia o disturbo da alimentazione incontrollata).
Soluzioni al problema “forma fisica e peso ideale irraggiungibile”
L’educazione alimentare è il più prezioso sistema per la promozione della salute in generale, oltre che per la prevenzione di molte patologie come i Disturbi dell’Alimentazione e della Nutrizione (DAN). Primi tra tutti dovrebbero essere coinvolti i bambini e i ragazzi, ed in seconda battuta i genitori.
Per quanto riguarda i bambini/ragazzi, i programmi di educazione alimentare dovrebbero essere strutturati secondo livelli differenti sulla base dell’età e della capacità di apprendimento: fin dalla scuola elementare, dove l’obiettivo può essere semplicemente quello di conoscere il cibo, gli alimenti, la loro provenienza, il loro valore nutrizionale, il gusto, il colore, riconoscendo la differenza tra un cibo “vero”, cioè naturale e genuino, da un cibo “finto”, ovvero trattato, industrialmente lavorato e trasformato, per arrivare all’età adolescenziale dove il cibo e l’alimentazione possono essere considerati in modo più approfondito, trattando argomenti come per esempio la storia dell’alimentazione (come si è trasformata a partire dal dopoguerra ad oggi) o la lettura consapevole delle etichette. Bambini e ragazzi potrebbero essere coinvolti non soltanto nell’ambito scolastico, ma anche in quello sportivo, in cui l’alimentazione può essere intesa come parte integrante dell’educazione allo sport. Creare delle solide basi di consapevolezza può aiutare a consolidare un buon rapporto con il cibo, prevenendo il rischio di trovarsi un giorno ad aver bisogno di una “dieta”, uno dei fattori scatenanti l’esordio dei DAN.
 Il secondo fronte di intervento potrebbe coinvolgere i genitori. Un momento critico per lo sviluppo dei DAN sembrerebbe essere già il momento dell’allattamento e dello svezzamento, fasi della vita di un bambino in cui sono strettamente legati il concetto di accudimento/nutrizione con quello di legame/relazione/amore da parte della mamma o delle figure genitoriali. Nei periodi successivi, i genitori (e forse anche i nonni) dovrebbero essere educati e informati per la gestione dell’alimentazione dei figli (nipoti), perché proprio quando sono piccoli si trovano in un momento prezioso di apprendimento. L’educazione alimentare dovrebbe riguardare la scelta dei cibi sani, fare la spesa in modo consapevole, cucinare ed essere un esempio nel modo di mangiare, presentare merende e spuntini genuini riscoprendo le ricette “semplici”, al posto delle merendine. Sarebbe importante che i genitori per primi non mostrassero un atteggiamento distorto verso il cibo e verso il loro stesso corpo, che non utilizzassero il cibo come ricompensa o punizione, che non fossero a loro volta vittime di un sistema sociale basato sull’apparenza e l’estetica.
Il secondo fronte di intervento potrebbe coinvolgere i genitori. Un momento critico per lo sviluppo dei DAN sembrerebbe essere già il momento dell’allattamento e dello svezzamento, fasi della vita di un bambino in cui sono strettamente legati il concetto di accudimento/nutrizione con quello di legame/relazione/amore da parte della mamma o delle figure genitoriali. Nei periodi successivi, i genitori (e forse anche i nonni) dovrebbero essere educati e informati per la gestione dell’alimentazione dei figli (nipoti), perché proprio quando sono piccoli si trovano in un momento prezioso di apprendimento. L’educazione alimentare dovrebbe riguardare la scelta dei cibi sani, fare la spesa in modo consapevole, cucinare ed essere un esempio nel modo di mangiare, presentare merende e spuntini genuini riscoprendo le ricette “semplici”, al posto delle merendine. Sarebbe importante che i genitori per primi non mostrassero un atteggiamento distorto verso il cibo e verso il loro stesso corpo, che non utilizzassero il cibo come ricompensa o punizione, che non fossero a loro volta vittime di un sistema sociale basato sull’apparenza e l’estetica.


